「现在的孩子刚出生都会有黄疸的,晒晒太阳就好了!」
「没事的,我家孩子刚出生也是这样子,喂一点水就好了!」
「你喂给宝宝一口新鲜的蜂蜜,让宝宝含在嘴里就不会高了!」
大家都知道,几乎所有的新生儿都会在出生不久就从脸开始变黄。虽说如此,很多父母看到这样的情况都多少会有一点担心,生怕自己的宝宝会留下后遗症。
这时候,父母们可能就会开始从亲戚、月嫂、朋友甚至网约车驾驶员上听到一些建议和土方子了。
问题是,这些建议靠谱吗?作为父母,应不应该采用这些建议呢?
简单粗暴版
黄疸是胆红素升高导致的。这是一种神经毒素,所以父母应该在宝宝出生后密切观察宝宝的肤色。
如果宝宝出生后 24 小时内皮肤就开始染黄了,或者在任何时候发现肚脐下的皮肤开始变黄了,或者过了 3 个星期后宝宝的皮肤仍然还黄的话,这时候父母就应该马上引起警惕,需要测量孩子的胆红素了。
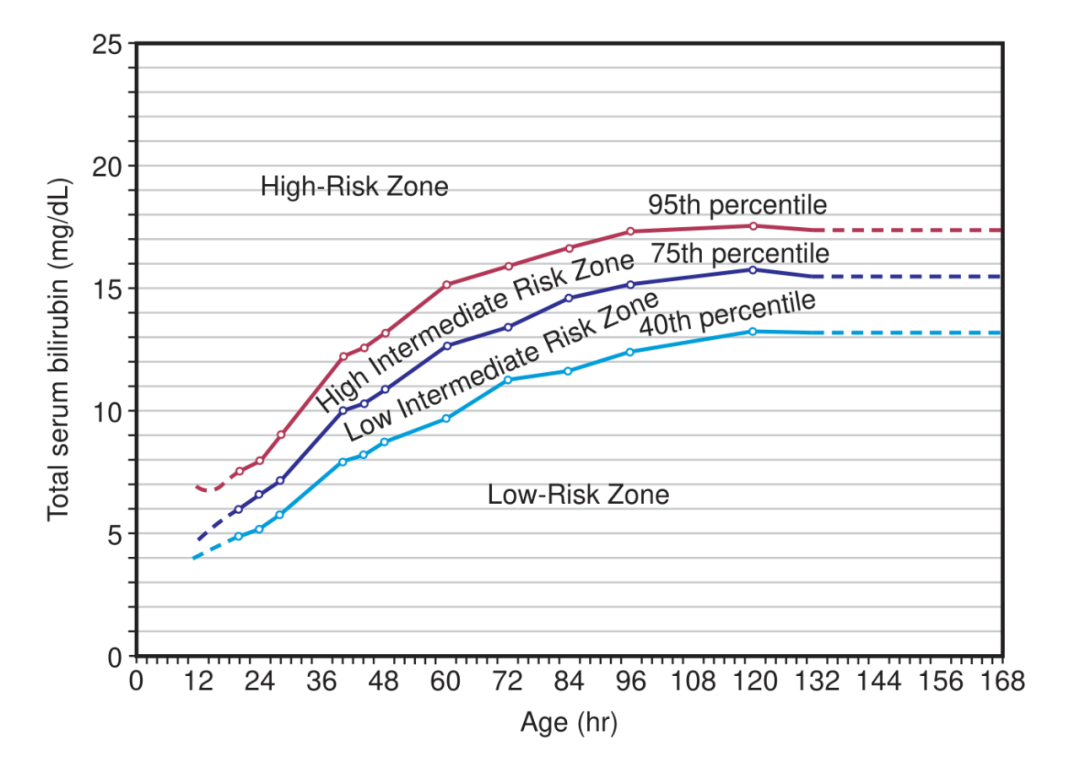
如果宝宝的胆红素水平超过了出生小时数第 75 百分点的值(看下面的图),就必须住院了。
住院后,医生会根据宝宝的胆红素水平来决定使用蓝光还是换血。蓝光是最安全的,而且如果胆红素很高,降得也很快;换血是最有效的,能很快把胆红素水平下降,所以通常是留给挽救生命的时候的紧急操作。
至于土方子嘛~就不要使用了,因为效果肯定没有蓝光强,风险又多。
最后,这篇文章有一点长,但是我仍然希望那些爱专研、喜欢了解背后的科学机制的父母坚持读一下,因为光知道结论,但是不了解机制的话,就容易被忽悠了,对吗?
目 录
在回答之前,先了解一下新生儿黄疸是怎么一回事!
既然是「正常」的,那我可以不管吗?
及时干预,就不会拖累孩子的一生
怎么干预?土方子可行吗?

在回答之前,先了解一下新生儿黄疸是怎么一回事!
其实,之所以新生儿的皮肤会变黄,是因为新生儿的皮肤下堆积了一种被称为「胆红素」的橘黄色色素。
通常来说,胆红素是来自于我们身体对红血细胞中的血红蛋白的代谢。这个血红蛋白的代谢物会「骑着」白蛋白被运输到肝脏,被肝脏处理后通过胆汁排泄到体外。

在正常情况下,我们每天代谢出来或者从肠道里吸收进来的胆红素并不多,而且我们的肝脏有足够的处理能力来对付这些胆红素,所以我们的皮肤和眼睛并不会黄。
但是,假设我们需要代谢的胆红素超过了肝脏的处理能力,胆红素不能及时地排泄出去,那这种色素就会容易堆积在了皮肤下,让皮肤「染上」了橘黄色了。

而大多数健康的新生儿之所以有良性的高胆红素血症,恰恰就是因为他们的三个特点:
第一,新生儿的红血细胞非常多,而且虽然血液里流的都是红血细胞,但是新生儿的红血细胞与成人的不太一样。新生儿的血液里流着的,大多数是自己在胎儿时期使用的那些红血细胞。
这些胎儿时期使用的红血细胞的「寿命」比成人的红血细胞更短。它们通常会自己生命中的第 85 天左右就开始「显老」(成人的要 120 天左右哦!),被肝脾中的巨噬细胞发现并吸收,然后把胆红素释放到血液里。
由于新生儿有这么多的红血细胞需要经过周转代谢,因此代谢过程中释放出的胆红素就会很多了。
第二,新生儿的肝脏还不足够成熟,无法一次性处理掉这么多的胆红素。
其实,胆红素的代谢是一个很复杂的过程,其中会涉及到好几个转移酶。问题是,新生儿的肝脏中通常都会缺乏一种叫做「尿苷二磷酸葡萄糖醛酸转移酶(uridine diphosphogluconurate glucuronosyltransferase,UGT)」的肝酶,这是胆红素代谢的一个重要的转移酶。
(哈哈,这个肝酶的中文名真长!下面我就用它的英文缩写来代替吧。)
研究发现,刚满一周的新生儿的 UGT 的活动其实才有成人的 1%,所以新生儿根本没有办法处理这些突然增加的胆红素。
更何况,大多数中国人都会有 UGT 肝酶的突变,使得 UGT 的处理速度有所减少,继而让胆红素代谢得比其他种族更慢。
第三,新生儿的肠道里还没有足够的有益菌来帮助转化排泄出去的胆红素,因此胆汁中的胆红素容易被肠道中的「β-葡萄糖醛酸酶」转化成可被吸收的胆红素,继而再次被吸收到血液里。
实际上,刚出生的新生儿的肠道是无菌的。他们是在通过妈妈的阴道时、在与爸爸妈妈皮肤接触的时候,在母乳或者奶粉喂养的时候、甚至在吃手的时候把细菌带入口中然后才会在肠道里繁殖。
这些细菌,能够帮助我们把从胆汁中排泄出去的胆红素转化成「尿胆素」,这后者不可以被肠道酶转化成可被吸收的非结合胆红素了。
正是新生儿的这三个特点,决定了他们出生后几乎都会出现以前被叫做「生理性黄疸」,现在被叫做「新生儿良性高胆红素血症」的情况。

既然是「正常」的,那我可以不管吗?
当然不可以!虽说良性的高胆红素血症很常见,但是这并不是唯一会让胆红素升高的情况。
实际上,有一些疾病会使得胆红素产生得过多过快,另外一些会使得肝脏处理得更慢,还有一些情况会增加肠道里吸收的胆红素。
而一旦胆红素升的过高,是非常危险的,甚至可能会要了宝宝的性命。
这是因为,胆红素实际上也是一种神经毒素,所以一旦胆红素通过了大脑外的屏障,成功地「入侵」到新生儿的大脑中,就会表现出不同程度的「胆红素诱导的神经功能障碍(bilirubin-induced neurologic dysfunction)」,继而开始对大脑产生很大的伤害。

如果伤害开始了,父母就会开始发现自己的宝宝会有异常的情况了。根据伤害的时间和程度,具体可以分为三个阶段:
1. 脑病早期:很难发现,重点观察四肢力量和哭声
在急性胆红素脑病的早期,父母可能会发现自己的宝宝比平时更昏睡,但是可以被叫醒。不过叫醒后,四肢的活动也比平时少,似乎没有力气,哭声可能会比平时更尖。
由于新生儿通常睡眠时间也很长,所以处在这个阶段的宝宝并不容易被及时发现。因此,这个阶段的重点是四肢的肌肉力量和哭声的区别。
2. 脑病中期:四肢力量反而会忽强忽弱了,而且难以安抚
在脑病中期,宝宝可能会有发热、吸吮力弱、唤不醒的情况,也有可能会清醒紧张、吸吮力过强、而且哭声强,难以安抚。
四肢在这个阶段中会比较僵硬,背部可能还会抬起,使得整个身体向前鼓成弓形。
如果父母在这个阶段发现自己的宝宝有这些情况,就不要犹豫,要赶紧去干预了!如果不干预,宝宝的情况要么会继续恶化,要么就会永久性地影响孩子的视力听力、大动作和牙齿的发育,让孩子看也看不好,听也听不好,吃也吃不好,非常可怜!
3. 脑病进展期:情况不妙,再不干预就可能会死了!
在这个阶段,宝宝不仅会有发热的情况,还可能会呼吸暂停和抽搐,哭声还会时强时弱的。这时候再不干预,宝宝可能就会没命了。
所以,父母们不要太大意了!一定要去注意自己的宝宝的胆红素情况,并密切观察宝宝的清醒度、肌肉力量和哭泣的声音。

及时干预,就不会拖累孩子的一生
为了避免发生前面说到的这些情况,父母们都应该密切观察宝宝的肤色变化。由于室内的光线可能会影响父母对肤色的判断,所以应该尽量在自然光下观察。
如果父母在宝宝出生后 24 小时内就发现宝宝的肤色变黄了,在任何时候发现肚脐下的皮肤也变黄了,或者过了 3 个星期后宝宝的皮肤仍然还黄的话,这时候就应该马上引起警惕,需要测量宝宝的胆红素了。
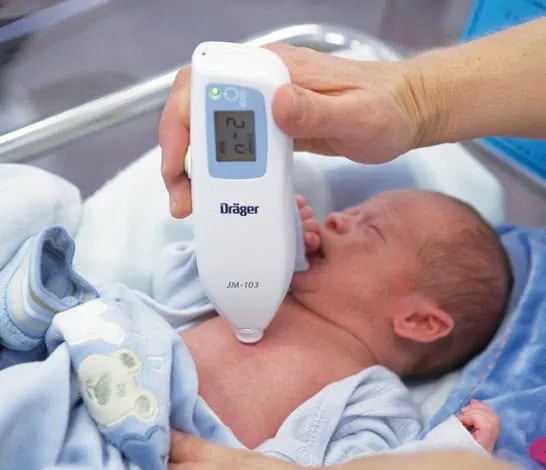
在国内,大多数医生和护士都会选择使用「经皮胆红素测试」来检查宝宝的胆红素水平。由于这种方法不需要抽血化验,只需要在皮肤上用一个便携的仪器压几下就能较为准确地估计宝宝的胆红素水平,所以宝宝的舒适度也更高。
不过,这种测量方法有它的局限性。有时候,某一些仪器的精准度会比较低,因此可能会与真实的胆红素水平有较大的误差;而且,如果宝宝已经被蓝光或者太阳光照射过了,用经皮测试可能会低估真实的胆红素水平。
因此,如果宝宝在 24 小时内已经被蓝光或者太阳光长时间地照射过了,那经皮测试就肯定不准了,这时候最好还是抽个血化验一下吧。
不管胆红素是怎么测试的,一旦得到了数值后,我们要把这个数值根据出生后的小时数对应到 Bhutani 的小时百分位列线图中,如果数值超过了 75 百分位,父母就需要带宝宝住院让医生干预了。
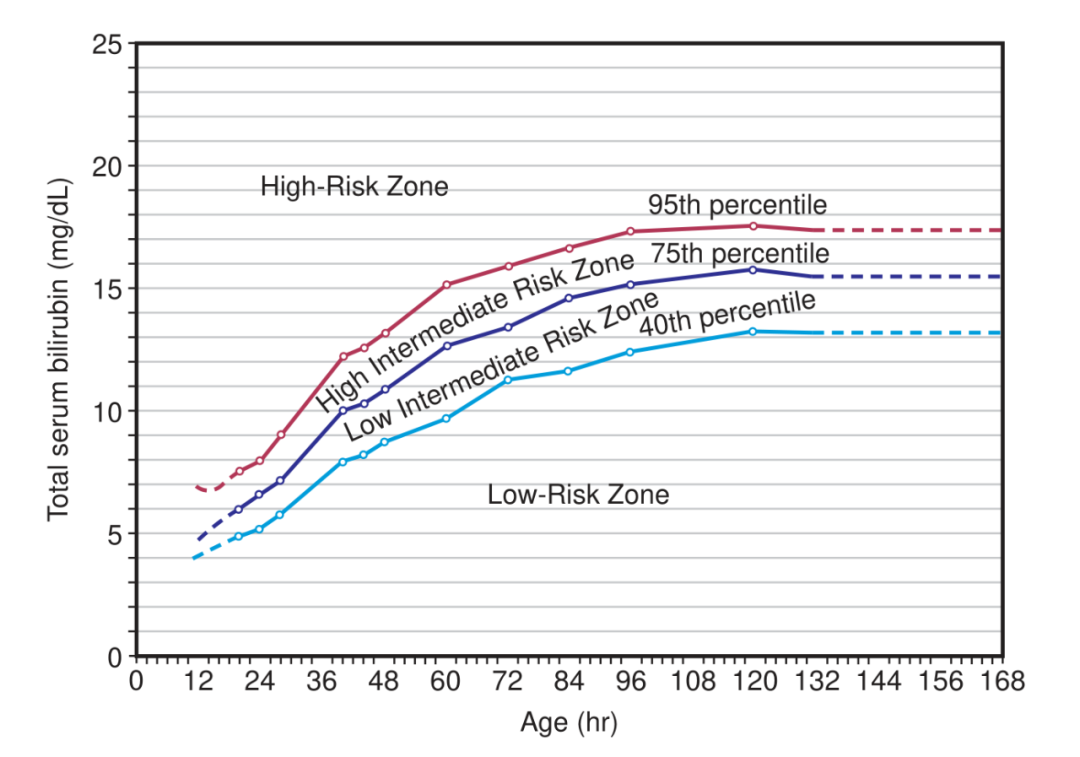
(要注意哦!这个列线图的标准比蓝光和换血的标准低,因为 Bhutani 的主要作用就是筛选哪些宝宝需要留院观察,哪些可以考虑送回家)

怎么干预?土方子可行吗?
干预的目的,就是降低血液中的胆红素,尤其是可以穿过大脑屏障的「游离非结核性胆红素(free unconjungated bilirubin)」。只要胆红素的水平够低,就不会对大脑有影响。
到目前为止,最快速有效的干预方法有两个:蓝光治疗和换血疗法。
蓝光治疗:最安全的,而且胆红素越高,降得越快
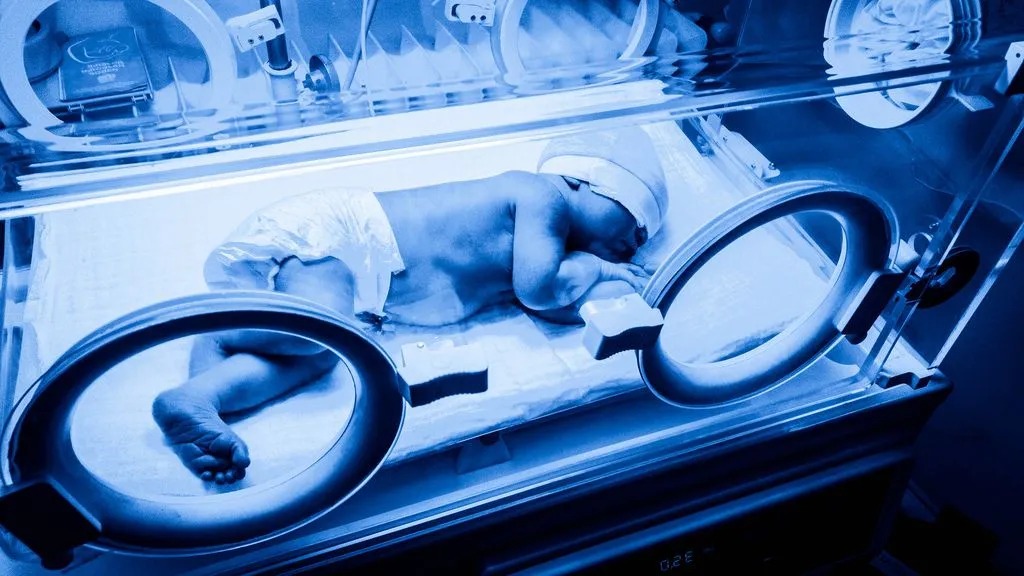
其实,蓝光治疗已经被用了将近六十年了,很少会有问题发生,所以现在是被视为最安全的,也是医生们一开始采用的干预方法。
这是一种很神奇的干预方法。科学家们发现,在皮肤上的毛细血管经过的胆红素一旦被一种特定波长的蓝光照射后,就会被转化为另外一种无神经毒性的化学分子,然后可以通过胆汁或者尿液排出体外。
当然,这意味着,为了加速这些化学分子的排出,同时为了防止宝宝在治疗过程中会脱水,宝宝应该摄入足够的母乳或者配方奶,以此保证身体里有足够的水分来促进胆汁和尿液的排泄。
现在的光疗设备比以前安全多了!比较好的医院应该都已经换成使用蓝色发光二极管(Blue LEDs)的设备了,因为这个不像以前的灯泡那样需要担心强度不对或者离宝宝太近而烧伤,而且发出的波长是稳定的,不会产生紫外线,因此父母们不用担心会导致皮肤癌。
虽说如此,但是由于发光二极管仍然会发热,所以医生们仍然会注意宝宝的体温和水分情况的。而且,由于我们目前还不清楚蓝光治疗会不会伤害宝宝的视网膜(理论上应该会有伤害的),所以宝宝的眼睛仍然需要像以前那样用眼罩盖起来。
至于生殖器嘛,如果医院里用的是发光二极管的设备了,那穿纸尿裤再也不是为了预防生殖器部分的肿瘤了,而是只是为了接住大小便来保持干净而已。
通常来说,医生们会在开始照蓝光后的第 4 到 6 个小时给宝宝进行抽血检查,主要的目的就是检查胆红素水平来确认蓝光治疗是否有效。如果在期间胆红素不降反升,医生还会检查血型和溶血来确认是否属于「Rh 免疫溶血病」,并考虑静脉注射免疫球蛋白。
由于基因遗传的原因,我们中国人的宝宝在完成光疗后,可能胆红素的代谢仍然比不上胆红素的产生,所以胆红素水平很容易反弹,尤其是那些小于 38 周母乳喂养的新生儿。因此,当父母们接宝宝回家后,仍然应该在过了 120 小时左右去趟医院做个经皮胆红素测量。
换血疗法:最快速的,挽救生命的紧急操作
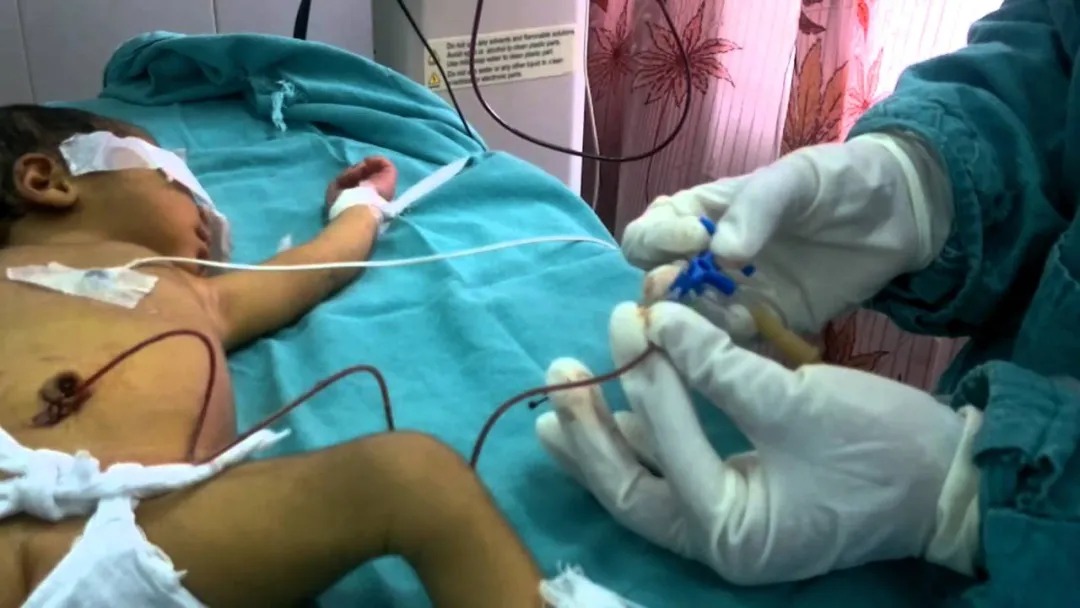
如果一开始的胆红素水平过高了,尤其是超过 428 μmol/L(25 mg/dL)了,那照蓝光可能来不及快速地降低胆红素来减少风险了。
这时候,换血疗法就是最快速能够把胆红素降下来的干预方法了。不过,由于这种疗法涉及到血液制品和换血操作,因此风险比蓝光治疗多多了,可能会导致感染、血小板凝血异常、免疫系统异常和电解质异常导致的心率失常等问题。
所以,换血疗法只应该留给那些已经出现脑病的症状的宝宝们,或者那些即将会有胆红素脑病的宝宝们。毕竟,这是一种能够挽救生命的紧急操作。
在国内,如果宝宝不幸需要紧急换血,那父母必须立马找一家有换血设备的机构,因为不是所有的医院都有,然后尽可能快速地把宝宝送到新生儿重症监护室(NICU)。
之所以要快,是因为从给宝宝做换血前的准备,开启换血仪器,填写手续,然后等待血包从血库里调到医院等一系列操作需要大约 4 个小时左右。所以,在这种紧急情况下,宝宝应该在准备的过程中也同时接受紧急的高强度光疗,父母们也应该尽快去收集有效的捐血证。
幸运的话,在这个准备的过程中,宝宝在接受了高强度光疗后也许就不需要去换血了。
土方法:有一些是在某些情况下有效的,但是副作用也会比较大

有一些人会说,多给宝宝晒一晒太阳就可以了。是,太阳光中的确有跟蓝光一样波长,所以肯定也有效。
问题是,让宝宝赤裸裸的晒太阳不仅仅会使宝宝的皮肤被晒伤,还会让孩子暴露在有害的紫外线辐射中。这样一来,父母实际上是在给孩子添加皮肤癌的风险。
更何况,一天之内太阳光的强度并不一样,所以谁也不能保证晒太阳的效果跟蓝光治疗的效果相等。万一是下雨天,那宝宝的「太阳光疗」是不是就要中断了?
所以,除非说经济情况不太好,否则就不要给孩子晒太阳了。
另外还有人会建议,多给宝宝喝点水。其实,这并不是因为水有什么神奇的功效,而是因为高胆红素的其中一个很常见的原因就是「哺乳不足性黄疸」。

也就是说,如果宝宝几乎每一次喝奶时都喝着喝着很快睡着了,那宝宝可能摄入的水分和热量就会不够。水分不够,血液就会变得更加粘稠,那胆红素的浓度当然就升高了。
而且,如果母乳摄入的不够,还可能会减少肠胃的蠕动,降低排便的次数,因此胆红素就更可能被吸收回去。
这时候,如果喂一点水,就相当于把血液稀释掉,同时在一定程度上刺激排便,因此胆红素水平就会下来了。
问题是,喂水存在潜在的肠胃感染的风险,而且因为水本身是没有营养的,所以会影响到宝宝的正常生长发育。再说,如果喂得过多,还存在水中毒的风险。
所以,与其多喂水,还不如去治本,通过调整哺乳的方式和技巧来增加奶的摄入量,让孩子既能长高、也能退黄。
还有人会说让宝宝含一口蜂蜜或者喂蜂蜜水。实际上,这仍然是多喂水的变种,目的也是通过补充液体和热量来退黄。
问题是,一岁以内的宝宝不应该摄入蜂蜜,因为肉毒杆菌是少数可以在蜂蜜中存活的细菌,对成年人的影响不大,但是对于孩子轻则会导致腹泻,重则会停止呼吸引起死亡。
你说,这样做,风险大不大?
最后,有一些人会建议父母给孩子喂一点茵栀黄。
其实,这个成分的主要作用就是让宝宝拉肚子!让新生儿腹泻的确可以帮助早一点把胎便排出减少胆红素的再次吸收,同时有助于加速排出已经被肝脏处理过的胆红素,所以最终可能对黄疸有一定的效果。
问题是,这并不安全,而且给新生儿添加了不必要的不适!如果因为过度腹泻让宝宝脱水了,还可能导致更严重的后果。
所以,偏方还是不要去乱使用。相信科学,相信有效的干预方法吧!
- 参考文献 -
Wong RJ, Bhutani VK. Unconjugated hyperbilirubinemia in the newborn: Pathogenesis and etiology. UpToDate. 2019.
Wong RJ, Bhutani VK. Unconjugated hyperbilirubinemia in term and late preterm infants: Management. UpToDate. 2019.
Wong RJ, Bhutani VK. Unconjugated hyperbilirubinemia in term and late preterm infants: Interventions. UpToDate. 2019.
Ambalavanan N, Carlo WA. Jaundice and Hyperbilirubinemia in the Newborn. Nelson's Textbooks of Pediatrics, 20th Edition. 2016;12(102):871-875. ISBN 978-0-323-35307-6.
Ambalavanan N, Carlo WA. Kernicterus. Nelson's Textbooks of Pediatrics, 20th Edition. 2016;12(102):876-880. ISBN 978-0-323-35307-6.
转载声明:本文仅代表转载平台的观点,如有异议,请以医生意见为主。
参考文献:
 在线客服
在线客服